"급성 단순 방광염"의 두 판 사이의 차이
잔글 (→추적관찰) |
잔글 |
||
| (같은 사용자의 중간 판 3개는 보이지 않습니다) | |||
| 1번째 줄: | 1번째 줄: | ||
급성 단순 방광염은 성인 여성, 특히 성적으로 활동적인 젊은 여성과 폐경후 여성에서 주로 발생하는 가장 흔한 요로감염이다. 비뇨기과, 산부인과를 포함한 일차의료기관에서 가장 빈번하게 만나게 되는 질환이며, 건강한 성인 여성 절반 이상이 일생에 한 번쯤은 급성 단순 방광염으로 병의원을 방문하게된다. ''Escherichia coli''가 가장 흔한 원인균이며, 그 밖에 ''Staphylococcus saprophyticus, Klebsiella pneumoniae, Proteus mirabilis'' 등이 주로 감염된다. 그동안 경험적 항생제로 trimethoprim-sulfamethoxazole (TMP-SMX) 또는 fluoroquinolone 등이 사용되었다. 하지만 전세계적으로 fluoroquinolone 내성균이나 extended spectrum betalactamase (ESBL) 생성균들이 증가하면서 지역별 항생제내성 정보 및 항생제 가이드라인 필요성이 절실해졌다. | 급성 단순 방광염은 성인 여성, 특히 성적으로 활동적인 젊은 여성과 폐경후 여성에서 주로 발생하는 가장 흔한 요로감염이다. 비뇨기과, 산부인과를 포함한 일차의료기관에서 가장 빈번하게 만나게 되는 질환이며, 건강한 성인 여성 절반 이상이 일생에 한 번쯤은 급성 단순 방광염으로 병의원을 방문하게된다. ''Escherichia coli''가 가장 흔한 원인균이며, 그 밖에 ''Staphylococcus saprophyticus, Klebsiella pneumoniae, Proteus mirabilis'' 등이 주로 감염된다. 그동안 경험적 항생제로 trimethoprim-sulfamethoxazole (TMP-SMX) 또는 fluoroquinolone 등이 사용되었다. 하지만 전세계적으로 fluoroquinolone 내성균이나 extended spectrum betalactamase (ESBL) 생성균들이 증가하면서 지역별 항생제내성 정보 및 항생제 가이드라인 필요성이 절실해졌다. | ||
| − | + | = 정의 = | |
급성 방광염은 질분비물이나 자극 증상 없는 배뇨시의 통증, 빈뇨, 긴박뇨, 야간뇨 등의 배뇨 자극증상 외에 치골위 불쾌감 등의 증상이 하부 요로감염 증상이 특징적인 소견이다. (LE: 2a, GR: B) 복합 요로감염을 일으킬 수 있는 위험요소는 없어야 한다. | 급성 방광염은 질분비물이나 자극 증상 없는 배뇨시의 통증, 빈뇨, 긴박뇨, 야간뇨 등의 배뇨 자극증상 외에 치골위 불쾌감 등의 증상이 하부 요로감염 증상이 특징적인 소견이다. (LE: 2a, GR: B) 복합 요로감염을 일으킬 수 있는 위험요소는 없어야 한다. | ||
| − | + | = 진단 = | |
기본 검사로서 시험지검사법(dipstick method)와 소변검사(현미경 고배율검사)를 시행하는 것이 좋으며,<sup>1</sup> 요배양검사가 필수적인 것은 아니나 급성 신우신염을 의심할 수 있는 증상이 2-4주 동안 지속되거나 방광염 증상이 재발하는 경우 요배양검사를 하는 것이 좋다. (LE: 4, GR: B) 국내에서는 요로감염균의 항생제 내성률이 높아서 요배양검사를 치료 전 시행하는 것이 좋다. 급성 방광염은 하부 요로감염 증상과 함께 농뇨(고배율 검사에서 백혈구 10개 이상)가 관찰되거나 집락균이 10,000 cfu/mL 이상시 진단한다.<sup>2,3</sup> 비정형적인 증상을 보이거나 늑골척추각 압통이 없이 발열만 있는 경우, 또는 치료에 반응하지 않는 경우에는 추가적인 검사를 고려하여야 한다.<sup>4,5</sup> (LE: 4, GR: B) | 기본 검사로서 시험지검사법(dipstick method)와 소변검사(현미경 고배율검사)를 시행하는 것이 좋으며,<sup>1</sup> 요배양검사가 필수적인 것은 아니나 급성 신우신염을 의심할 수 있는 증상이 2-4주 동안 지속되거나 방광염 증상이 재발하는 경우 요배양검사를 하는 것이 좋다. (LE: 4, GR: B) 국내에서는 요로감염균의 항생제 내성률이 높아서 요배양검사를 치료 전 시행하는 것이 좋다. 급성 방광염은 하부 요로감염 증상과 함께 농뇨(고배율 검사에서 백혈구 10개 이상)가 관찰되거나 집락균이 10,000 cfu/mL 이상시 진단한다.<sup>2,3</sup> 비정형적인 증상을 보이거나 늑골척추각 압통이 없이 발열만 있는 경우, 또는 치료에 반응하지 않는 경우에는 추가적인 검사를 고려하여야 한다.<sup>4,5</sup> (LE: 4, GR: B) | ||
| − | + | = 치료 = | |
급성 단순 방광염환자에서 항생제 치료는 위약과 비교해서 유의한 치료 효과를 보이므로 항생제 치료를 권장한다.<sup>6</sup> 우리나라에서는 fluoroquinolone에 대한 ''E. coli''의 내성률이 이미 20% 이상으로 보고되고 있기 때문에 단순요로감염의 경험적 치료에 있어서 fluoroquinolone 사용에 주의를 기해야한다.<sup>7,8</sup> 따라서 경험적 항생제 선택에 있어서는 환자의 항생제 내성발생 위험인자 및 지역의 감수성 경향을 고려하는 것이 중요하다. 또한 임상양상에 따라 항생제를 바꾸는 것을 고려할 수도 있으며, 치료기간 또한 임상양상 및 증상지속 여부에 따라 조절해야 한다. | 급성 단순 방광염환자에서 항생제 치료는 위약과 비교해서 유의한 치료 효과를 보이므로 항생제 치료를 권장한다.<sup>6</sup> 우리나라에서는 fluoroquinolone에 대한 ''E. coli''의 내성률이 이미 20% 이상으로 보고되고 있기 때문에 단순요로감염의 경험적 치료에 있어서 fluoroquinolone 사용에 주의를 기해야한다.<sup>7,8</sup> 따라서 경험적 항생제 선택에 있어서는 환자의 항생제 내성발생 위험인자 및 지역의 감수성 경향을 고려하는 것이 중요하다. 또한 임상양상에 따라 항생제를 바꾸는 것을 고려할 수도 있으며, 치료기간 또한 임상양상 및 증상지속 여부에 따라 조절해야 한다. | ||
| 83번째 줄: | 83번째 줄: | ||
'''<nowiki>**;</nowiki> 임산부 사용불가''' | '''<nowiki>**;</nowiki> 임산부 사용불가''' | ||
| − | + | = 추적관찰 = | |
무증상환자에서 추적관찰을 위한 소변검사나 요배양검사는 권장되지 않는다.<sup>12</sup> (LE: 2b, GR:B) 요배양검사 상 세균뇨가 보이더라도 무증상세균뇨라면 치료는 권장되지 않는다. 예외적으로 임신부나 비뇨기과적 요로계의 수술을 계획하는 경우에만 무증상세균뇨의 항생제 치료가 권장된다. | 무증상환자에서 추적관찰을 위한 소변검사나 요배양검사는 권장되지 않는다.<sup>12</sup> (LE: 2b, GR:B) 요배양검사 상 세균뇨가 보이더라도 무증상세균뇨라면 치료는 권장되지 않는다. 예외적으로 임신부나 비뇨기과적 요로계의 수술을 계획하는 경우에만 무증상세균뇨의 항생제 치료가 권장된다. | ||
| 90번째 줄: | 90번째 줄: | ||
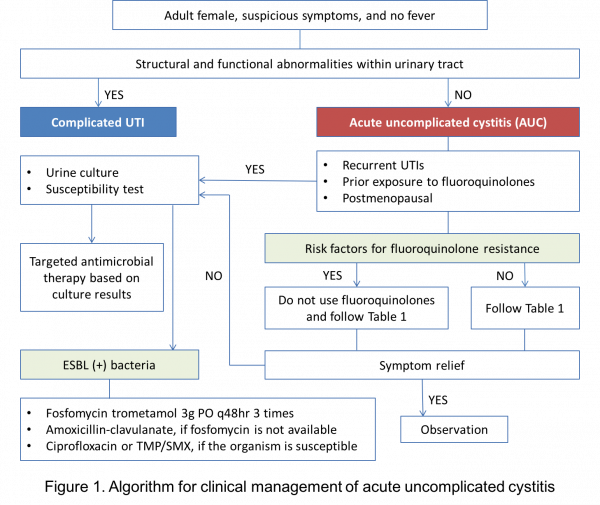
Fluoroquinolone 내성과 더불어 우리나라의 지역사회에서도 ESBL 생성균의 증가가 관찰되고 있다. ESBL 생성은 주로 ''E.coli''와 ''Klebsiella'' 균주에서 나타나며 이 때는 carbapenem계 항생제를 제외한 대부분의 항생제에 내성을 보이는 경우가 많아 급성 단순 방광염 치료에 어려움을 겪을 수가 있다. 경험적 항생제 치료에 실패하고 요배양검사 상 ESBL 생성균이 관찰될 때 권장되는 경구 항생제는 fosfomycin이다. 이 때 fosfomycin trometamol 3g은 48시간 간격으로 3회 투여하는 것이 권장된다. Fosfomycin 사용이 어려운 겅우에는 amoxicillin-clavulanate를 사용해볼 수 있고, 만약 요배양검사에서 감수성이 나타난다면 ciprofloxacin이나 TMP-SMX도 효과적일 수 있다. (Figure 1) | Fluoroquinolone 내성과 더불어 우리나라의 지역사회에서도 ESBL 생성균의 증가가 관찰되고 있다. ESBL 생성은 주로 ''E.coli''와 ''Klebsiella'' 균주에서 나타나며 이 때는 carbapenem계 항생제를 제외한 대부분의 항생제에 내성을 보이는 경우가 많아 급성 단순 방광염 치료에 어려움을 겪을 수가 있다. 경험적 항생제 치료에 실패하고 요배양검사 상 ESBL 생성균이 관찰될 때 권장되는 경구 항생제는 fosfomycin이다. 이 때 fosfomycin trometamol 3g은 48시간 간격으로 3회 투여하는 것이 권장된다. Fosfomycin 사용이 어려운 겅우에는 amoxicillin-clavulanate를 사용해볼 수 있고, 만약 요배양검사에서 감수성이 나타난다면 ciprofloxacin이나 TMP-SMX도 효과적일 수 있다. (Figure 1) | ||
| + | =Figure 1. Algorithm for clinical management of acute uncomplicated cystitis= | ||
[[파일:급성 단순 방광염.png|600x600픽셀]] | [[파일:급성 단순 방광염.png|600x600픽셀]] | ||
| − | + | = 참고문헌 = | |
| − | |||
| − | |||
1. Stamm WE, Hooton TM. Management of urinary tract infections in adults. N Engl J Med 1993;329:1328-34. | 1. Stamm WE, Hooton TM. Management of urinary tract infections in adults. N Engl J Med 1993;329:1328-34. | ||
2019년 5월 16일 (목) 01:25 기준 최신판
급성 단순 방광염은 성인 여성, 특히 성적으로 활동적인 젊은 여성과 폐경후 여성에서 주로 발생하는 가장 흔한 요로감염이다. 비뇨기과, 산부인과를 포함한 일차의료기관에서 가장 빈번하게 만나게 되는 질환이며, 건강한 성인 여성 절반 이상이 일생에 한 번쯤은 급성 단순 방광염으로 병의원을 방문하게된다. Escherichia coli가 가장 흔한 원인균이며, 그 밖에 Staphylococcus saprophyticus, Klebsiella pneumoniae, Proteus mirabilis 등이 주로 감염된다. 그동안 경험적 항생제로 trimethoprim-sulfamethoxazole (TMP-SMX) 또는 fluoroquinolone 등이 사용되었다. 하지만 전세계적으로 fluoroquinolone 내성균이나 extended spectrum betalactamase (ESBL) 생성균들이 증가하면서 지역별 항생제내성 정보 및 항생제 가이드라인 필요성이 절실해졌다.
정의
급성 방광염은 질분비물이나 자극 증상 없는 배뇨시의 통증, 빈뇨, 긴박뇨, 야간뇨 등의 배뇨 자극증상 외에 치골위 불쾌감 등의 증상이 하부 요로감염 증상이 특징적인 소견이다. (LE: 2a, GR: B) 복합 요로감염을 일으킬 수 있는 위험요소는 없어야 한다.
진단
기본 검사로서 시험지검사법(dipstick method)와 소변검사(현미경 고배율검사)를 시행하는 것이 좋으며,1 요배양검사가 필수적인 것은 아니나 급성 신우신염을 의심할 수 있는 증상이 2-4주 동안 지속되거나 방광염 증상이 재발하는 경우 요배양검사를 하는 것이 좋다. (LE: 4, GR: B) 국내에서는 요로감염균의 항생제 내성률이 높아서 요배양검사를 치료 전 시행하는 것이 좋다. 급성 방광염은 하부 요로감염 증상과 함께 농뇨(고배율 검사에서 백혈구 10개 이상)가 관찰되거나 집락균이 10,000 cfu/mL 이상시 진단한다.2,3 비정형적인 증상을 보이거나 늑골척추각 압통이 없이 발열만 있는 경우, 또는 치료에 반응하지 않는 경우에는 추가적인 검사를 고려하여야 한다.4,5 (LE: 4, GR: B)
치료
급성 단순 방광염환자에서 항생제 치료는 위약과 비교해서 유의한 치료 효과를 보이므로 항생제 치료를 권장한다.6 우리나라에서는 fluoroquinolone에 대한 E. coli의 내성률이 이미 20% 이상으로 보고되고 있기 때문에 단순요로감염의 경험적 치료에 있어서 fluoroquinolone 사용에 주의를 기해야한다.7,8 따라서 경험적 항생제 선택에 있어서는 환자의 항생제 내성발생 위험인자 및 지역의 감수성 경향을 고려하는 것이 중요하다. 또한 임상양상에 따라 항생제를 바꾸는 것을 고려할 수도 있으며, 치료기간 또한 임상양상 및 증상지속 여부에 따라 조절해야 한다.
경험적 항생제를 결정하는 기준은 다음과 같다.
- • 임상적 고찰 (고열 및 측부 통증 등 신우신염의 임상적 증상이 없는 것을 확인, 당뇨등의 복잡성 요로감염에 대한 병력 확인)
- • 병인균의 스펙트럼과 감수성 패턴
- • 지역사회의 치료 패턴과 지역사회의 항생제 내성률
- • 가용성, 내약성, 약제에 대한 과민반응의 과거력, 부작용
- • 비용
- • 과거 환자의 치료에 대한 순응도
단순 급성 방광염의 경험적 항생제 치료로는 fluoroquinolone 3일 요법이 대체로 권장되어왔다. (LE:1, GR:A) 구체적으로는 ciprofloxacin 500mg 경구 1일 2회 3일, ciprofloxacin 서방형 500mg 경구 1일 1회 3일, tosufloxacin 150mg 경구 1일 2회 요법이 권장된다.9 (LE:1b, GR: B) 우리나라에서 levofloxacin은 단순 방광염 치료에 허가되지 않아 사용 시 보험관련 문제가 발생할 수 있다. Fluoroquinolone 내성균 증가 때문에 이를 경험적 1차 항생제로 사용하기 위해서는 병력청취 등을 통해서 내성이 의심되는 환자를 가려내는 것이 중요하다. Fluoroquinolone 내성 발생 위험인자로는 최근의 항생제 치료경력, 최근 입원경력, 최근 요양시설 거주경력, 만성 호흡기질환 등이며, 이 경우에는 fluoroquinolone 이외의 다른 항생제를 선택하는 것이 바람직하다.
최근 fluoroquinolone을 대신하여 유럽을 중심으로 많은 나라에서 권장되고 있는 항생제 요법은 fosfomycin trometamol 3g 경구 단회, pivmecillinam 400mg 경구 1일 3회 3일 또는 nitrofurantoin macrocrystal 100mg 경구 1일 2회 5-7일 요법이다.10,11 (LE: 1a, GR: A) 하지만 현재 pivmecillinam과 nitrofurantoin은 국내에서 생산되지 않아 사용할 수 없다.
베타락탐계 항생제로는 amoxicillin-clavulanate 250mg/125mg 경구 1일 3회 또는 amoxicillin-clavulanate 500mg/125mg 경구 1일 2회, cefaclor 250mg 경구 1일 3회, cefdinir 100mg 경구 1일 3회, cefcapene pivoxil 100mg 경구 1일 3회, cefpodoxime proxetil 100mg 경구 1일 2회 요법이 권장된다. (LE: 1, GR: A)
TMP-SMX에 대한 E. coli의 내성률이 20% 미만인 지역에서는 TMP-SMX 160/800mg을 경구 1일 2회 5일간 투여하는 것이 가능하다.12,13 (LE: 1b, GR: B) 하지만 최근 보고된 국내 요로감염 원인균에 대한 다기관 항생제 내성조사에 따르면, 단순 방광염 여성 환자들에게서 동정된 E. coli의 30% 이상이 TMP/SMX에 내성을 보이고 있어 경험적 항생제로서의 역할에는 제한이 있다.7
Table 1. 급성 단순 방광염의 경험적 항생제 요법
| 항생제 | 용법 (경구) | 기간 |
|---|---|---|
| Fosfomycin trometamol | 3g qd | 1 day |
| Pivmecillinam* | 400mg tid | 3 days |
| Nitrofurantoin macrocrystal* | 100mg bid | 5 to 7 days |
| ß-Lactams | ||
| Amoxicillin-clavulanate | 250/125mg tid
500/125mg bid |
7 days |
| Cefaclor | 20mg tid | 7 days |
| Cefdinir | 100mg tid | 5 to 7 days |
| Cefcapene pivoxil | 100mg tid | 5 to 7 days |
| Cefpodoxime prexetil | 100mg bid | 5 to 7 days |
| Fluoroquinolones | ||
| Ciprofloxacin ** | 500mg bid
500mg 서방정 qd |
3 days |
| Tosufloxacin ** | 150mg bid | 3 days |
- *; 2016년 4월 현재, 국내 사용불가
**; 임산부 사용불가
추적관찰
무증상환자에서 추적관찰을 위한 소변검사나 요배양검사는 권장되지 않는다.12 (LE: 2b, GR:B) 요배양검사 상 세균뇨가 보이더라도 무증상세균뇨라면 치료는 권장되지 않는다. 예외적으로 임신부나 비뇨기과적 요로계의 수술을 계획하는 경우에만 무증상세균뇨의 항생제 치료가 권장된다.
일반적으로 2주 내에 재발하거나 2주까지 증상이 지속되는 경우에는 요배양검사 및 항생제 감수성검사가 반드시 필요하며, 치료는 항생제 감수성검사 결과를 따르거나 처음 사용한 항생제와는 다른 계열의 항생제를 사용하여 7일 이상 재치료하는 것이 권장된다. (LE: 4, GR: C)
Fluoroquinolone 내성과 더불어 우리나라의 지역사회에서도 ESBL 생성균의 증가가 관찰되고 있다. ESBL 생성은 주로 E.coli와 Klebsiella 균주에서 나타나며 이 때는 carbapenem계 항생제를 제외한 대부분의 항생제에 내성을 보이는 경우가 많아 급성 단순 방광염 치료에 어려움을 겪을 수가 있다. 경험적 항생제 치료에 실패하고 요배양검사 상 ESBL 생성균이 관찰될 때 권장되는 경구 항생제는 fosfomycin이다. 이 때 fosfomycin trometamol 3g은 48시간 간격으로 3회 투여하는 것이 권장된다. Fosfomycin 사용이 어려운 겅우에는 amoxicillin-clavulanate를 사용해볼 수 있고, 만약 요배양검사에서 감수성이 나타난다면 ciprofloxacin이나 TMP-SMX도 효과적일 수 있다. (Figure 1)
Figure 1. Algorithm for clinical management of acute uncomplicated cystitis
참고문헌
1. Stamm WE, Hooton TM. Management of urinary tract infections in adults. N Engl J Med 1993;329:1328-34.
2. Bradbury SM. Collection of urine specimens in general practice: to clean or not to clean? J R Coll Gen Pract 1988;38:363-5.
3. Lifshitz E, Kramer L. Outpatient urine culture: does collection technique matter? Arch Intern Med 2000;160:2537-40.
4. Foxman B, Brown P. Epidemiology of urinary tract infections: transmission and risk factors, incidence, and costs. Infect Dis Clin North Am 2003;17:227-41.
5. Fihn SD. Clinical practice. Acute uncomplicated urinary tract infection in women. N Engl J Med 2003;349:259-66.
6. Gupta K, Hooton TM, Naber KG, Wullt B, Colgan R, Miller LG, et al. International clinical practice guidelines for the treatment of acute uncomplicated cystitis and pyelonephritis in women: A 2010 update by the Infectious Diseases Society of America and the European Society for Microbiology and Infectious Diseases. Clin Infect Dis 2011;52:e103-20.
7. Kim ME, Ha US, Cho YH. Prevalence of anti- microbial resistance among uropathogens causing acute uncomplicated cystitis in female outpatients in South Korea: a multicentre study in 2006. Int J Antimicrob Agents 2008;31S:S15-8.
8. Lee SJ, Lee DS, Choe HS, Shim BS, Kim CS, Kim ME, et al. Antimicrobial resistance in community-acquired urinary tract infections: results from the Korean Antimicrobial Resistance Monitoring System. J Infect Chemother 2011;17:440-6.
9. Rafalsky V, Andreeva I, Rjabkova E. Quinolones for uncomplicated acute cystitis in women. Cochrane Database Syst Rev 2006:CD003597.
10. Nicolle LE. Pivmecillinam in the treatment of urinary tract infections. J Antimicrob Chemother 2000;46 Suppl 1:35-9; discussion 63-5.
11. Gupta K, Hooton TM, Roberts PL, Stamm WE. Short-course nitrofurantoin for the treatment of acute uncomplicated cystitis in women. Arch Intern Med 007;167:2207-12.
12. Warren JW, Abrutyn E, Hebel JR, Johnson JR, Schaeffer AJ, Stamm WE. Guidelines for antimicrobial treatment of uncomplicated acute bacterial cystitis and acute pyelonephritis in women. Infectious Diseases Society of America (IDSA). Clin Infect Dis 1999;29:745-58.
13. Gupta K, Stamm WE. Outcomes associated with trimethoprim/sulphamethoxazole (TMP/SMX) therapy in TMP/SMX resistant community-acquired UTI. Int J Antimicrob Agents 2002;19:554-6.
14. Nicolle LE, Bradley S, Colgan R, Rice JC, Schaeffer A, Hooton TM. Infectious Diseases Society of America guidelines for the diagnosis and treatment of asymptomatic bacteriuria in adults. Clin Infect Dis 2005;40:643-54.