제 3장. 비뇨기계 외래술기, 수술, 영상검사
외래 술기
Wound Dressing
DM, obesity, malnutrition, steroid treatmemt, shock, trauma, infection, immune deficiency 에선 주의를 기울여야 한다.
봉합(Suture)
피부봉합 (skin suture): 죽은공간 (dead space)이 적은 소수술에서는 어떤 방식으로든 봉합을 해도 좋으나 미용상 subcuticular running suture 가 좋다. 죽은공간이 있는 경우 대부분 vertical mattress suture가 추천된다. 창상에서 상피화 (epithelization)에 의한 가교 (bridge)가 형성하는 데 걸리는 시간은 봉합방식에 따라 다른데, eversion에선 18-24시간, end to end에서는 30-36시간, inversion에서는 72시간이 소요 되므로 피부봉합시 skin eversion 형태로 만드는 것을 목적으로 한다. 봉합사의 굵기는 3-0 또는 4-0가 선호되며, Nylon 봉합사인 경우 매듭을 4-5번 정도하며, 1cm 정도를 두고 자른다.
근막봉합 (Fascia suture) 같은 경우엔 interrupted suture를 시행한다. 봉합사 굵기는 1-0 또는 2-0가 선호된다. 봉합사간의 간격을 1cm, 창상으로부터의 폭을 1+1cm로 하며, 적어도 3번 이상의 knots를 시행해야 한다.
창상소독 (Dressing)
조심스럽게 그리고 무균상태를 유지할 수 있게 한다. 일반적인 피부 창상의 소독은 건조한 상태 (dry)를 유지해야 한다 (축축한 상태는 상피화에 도움이 되나, 세균증식에도 도움을 준다.). 창상쪽을 높여 창상에 부종이 생기지 않도록 한다. 상처 치료 시 통증과 불편을 줄이고 치유 기간을 단축하기 위해 수술 부위나 상처 부위에 창상피복재를 덮는 것으로 적어도 2일해도 된다고 하지만, 보통 4일 정도 한다.
배액관 (Drain)
목적은 예방적으로 즉, 감염된 체액, 혈액이나 혈액, 소변등의 체액이 체내에 고이는 것을 방지하기 위해 사용한다.
복강내 배액관은 그 양이 최소 50cc 이내일 때 제거하는 것이 좋다. 방광, 요관, 신우를 개방시키는 수술을 한 경우에 문합부 누출이나 근치적방광적출술 후 요관문합부 누출을 확인하기 위해 배액관으로 creatinine을 확인해서 혈중 creatinine보다 높은지 비교하는 것이 도움될 수 있다. 췌장 손상 또는 십이지장 손상이 의심될 경우에는 배액관으로로 amylase/lipase 등을 확인해보면 도움이 된다. 배액관은 수술창상과 일정한 거리를 두는 것이 창상의 회복 및 감염방지에 유리하다.
Stich out
늦어도 POD#8에는 시행하며, nylon의 경우에는 시간과 상관없이 상처가 치유된후 시행하면 된다.
보통 POD#6에 half stich out, POD#7에 total stich out 한다.
직장수지검사 및 전립선마사지검사
직장수지검사 Digital rectal examination
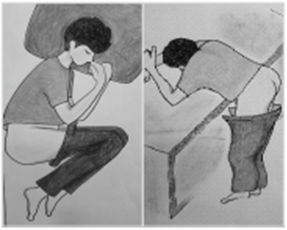
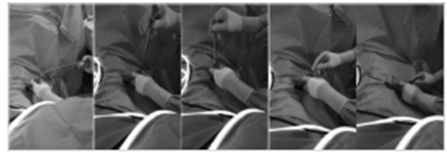
누운 자세로 시행할 경우, 검사자가 오른손 잡이이면 환자를 검사자의 반대편을 보게 하여 옆으로 눕히고 무릎가슴자세를 취하게 한다. 서 있는 자세로 시행할 경우, 허리를 90도 구부리게 하고 무릎은 펴게 한다 (그림 참조). 검사자는 젤리를 검지손가락에 충분히 바르고 환자의 항문으로 천천히 집어넣는다. 환자가 수치심을 가질 수 있기 때문에 진단과 치료를 목적으로 시행한다는 점을 주지시키며, 혹시 통증은 없는지 불편하지는 않는지 물어보면서 시행한다. 갑자기 환자의 항문으로 손가락을 집어넣을 경우 전립선 압통과 항문통증을 구분하지 못하게 되는 경우가 있으므로 주의한다.
직장손가락검사를 통해 전립선의 크기, 경도 (consistency;hard, rubbery, soft), 결절, 압통, 열감 등을 알 수 있다.
직장수지검사를 위한 환자의 자세
전립선마사지검사 EPS (Expressed Prostatic Secretion)
EPS method
전립선 마사지는 근래에 만성전립선염의 치료적 대안중에 하나였다. 현재에도 치료적 목적으로 사용되기도 하나 주로 만성전립선염의 진단과 추적관찰을 위해 이용된다. 직장손가락검사 때와 같은 자세로 시행하고 전립선을 위에서 아래 방향으로, 바깥쪽에서 안쪽으로 시행한다. 만약 마사지를 해도 전립선액이 나오지 않으면 첫 소변을 10cc정도 받아 현미경검사를 한다. 마사지 후 감염을 파급 시킬수 있기 때문에 급성전립선염, 전립선암, 급성요폐 시에 시행해서는 안된다.
기본개념
- VB1: 처음 10cc 정도의 소변 - 요도의 상태를 나타낸다.
- VB2: 그 이후 200cc정도 본 다음 그 이후에 받는 중간뇨
- 요도와 방광의 상태를 모두 반영
- EPS or VB3: 전립선 마사지에서 나오는 것이 EPS이며 이것이 받아지지 않았을 때는 VB3로 대신한다.
- 전립선의 상태가 주로 반영되며, 일부 요도와 방광의 상태가 반영되기도 한다.
EPS의 의미 해석
- 성교 사정 후에 몇 시간 내는 정상인에게서도 백혈구가 증가되어있다.
- 20개 이상의 백혈구는 (+), 10이상은 (+/-), 5개 이하는 (-)로 대부분 인정한다.
- 백혈구 및 세균이 VB1에만 있는 경우 전부 요도염을 의미하며, VB1, VB2, VB3 전부 또는 VB2에만 있으면, 방광염 및 상부 요로 감염을 의미한다. EPS및 VB3에만 있으면, 전립선염을 의미한다
야간음경발기능검사 NPT test (Nocturnal Penile Tumescence test)
목적
음경발기능검사는 발기부전의 진단을 위해 시행하는 검사로 특히, 수술적 치료를 앞둔 환자, 약물 치료에 반응이 없는 환자, 발기 부전에 있어서 정신적 원인이 의심될 때나 법적감정이 필요할 때 이용되며 음경의 팽창 정도 (둘레의 증가)와 강직도를 동시에 지속적으로 측정하여 그래프와 객관적수치를 얻을 수 있다.
방법
1) 야간음경발기능 검사를 시행할 환자는 낮에 수면을 취하지 않도록 교육하고 가벼운 운동을 권장하는 것이 좋다. 가급적 검사시마다 기계의 배터리를 교체해야 한다.
2) 환자에게 연결하기 전에 몇가지 입력사항을 기계에 저장한다. 본체에 있는“On”버튼을 누른 후, 본체를 컴퓨터와 연결하고“rigiscan plus”아이콘을 연 다음, “initialize”버튼을 누른다. 환자의 병록번호, 이름을 기입하고 야간발기능검사 (nocturnal)인지 발기유발검사 (provocational)인지 체크한다.“OK”버튼을 누르고 잠시 기다렸다가 컴퓨터와 접속을 해제하고 기계본체의 버튼을“Off”한다.
3) 두 개의 고리를 환자의 음경의 기저부위와 귀두아래 고랑부위에 위치시키고 기계본체는 환자의 넓적다리에 단단히 고정시킨다. 기계본체의 좌측 상단에 있는 시작버튼을 누르고 최소 8시간동안 숙면을 취할 수 있게 한다.
4) overnight - 적어도 2일, 가능한 3일간 연속 측정하여 가장 발기 상태가 좋은 것을 선택하여 분석 평가한다.
분석 및 평가 방법
1) 음경 팽창정도 - 증가된 둘레를 cm으로 나타냄
2) 강직도 - 나무막대의 강도를 100%로 보고 이에 상대적인 강도를 %로 나타냄.
- 40%이하: 성교 불가능한 발기,
- 40-70%: 힘을 가하면 유연하나 성교는 가능한 발기
- 70%이상: 충분한 강직도.
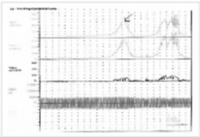
3) 정상 NPT test - Session 당 3회 이상의 발기가 관찰되고 30분이상 지속되며 최대 강직도가 70%이상보일 때 정상적이라고 판단한다.
Rigi scan Plus를 이용한 그래프는 출력시 각 session (1회 취침) 별로 각 event가 수치화 되어 나온다. 위 그래프에서는 5번의 event를 보이고 있고 Single best event (4번째)에서 70%이상의 강직도, 30분이상의 발기지속을 보이고 있다.
정상 그래프라고 할 수 있으며 이것은 출력시 별도로 수치화되어 나온다.
체외충격파쇄석술 ESWL (Extracorporeal Shockwave Lithotripsy
방법
에너지 및 빈도
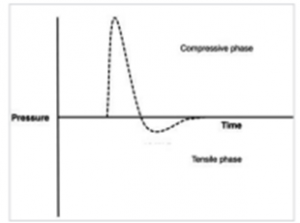
쇄석기 기종별로 다를 수 있으나 과거에는 shock wave 의 power 또는 energy level을 표현하기 위해 kilovolt (kV)를 사용하였지만 이는 최초 ESWL 모델인 the Dornier HM3에서 표현되던 것으로 표준화할 수는 없다. Shock wave는 그림 1에서 보듯이 가파른 양압 (compressive phase)을 보이다가 음압 (tensile phase)으로 내려간다. 따라서 물리학적으로 압력을 표현하는 파스칼 (Pa)의 단위를 사용하는 것이 맞으나 쇄석기 모델에 따라 p (pressure), E (energy, 단위 mJ), Energy flux density 등으로 표현하여 일정하진 않다. The Dornier HM3는 20kV에서 최대 40MPa을, Storz Modulith electromagnetic lithotriptor는 energy level 8 (E8)에서 100MPa을 piezoelectric lithotriptor는 80MPa의 양압 shock wave를 방출할 수 있다.
일반적으로 쇄석술은 저에너지 (최대치의 10~20%)로 시작해서 환자가 견딜 수 있는 만큼의 고에너지로 서서히 shock wave의 power를 증가시키는 것을 권장한다. 신장의 경우에는 요관결석에서보다 power를 절반정도 낮출 것을 권장하며 빈도 (Hz)는 1~3까지 다양하게 설정할 수 있지만 일반적으로 높은 Hz의 경우 성공율이 낮아진다고 보고되고 있다.
그림 1. Shcok wave
Focusing
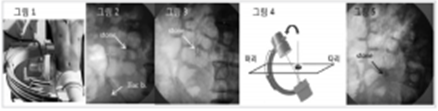
우측 상부요관결석 환자가 그림 1처럼 누운 후 결석이 X-ray에서 확인이 되더라도, 쇄석기 generator를 환자 옆구리 후액와선에 밀착시키면 결석의 위치는 그림 2처럼 안쪽으로 밀려들어 오므로 다시 X-Y 축을 정해야 한다 (그림 3).
이후 X-Y 축이 적당히 맞으면 쇄석기 X-ray (C-arm)을 oblique하게 기울여서 확인한다. C-arm이 수직으로 서있을 때는 결석이 target에 와 있더라도 C-arm을 기울이면 결석은 target을 보통 벗어나 있다. 그림 4처럼 focusing이 되어 있다면 X-ray에서는 결석이 다리쪽으로 나타나 보인다 (그림 5). Oblique view에서도 결석이 target (그림 4참조)에 위치해야 하므로 이때에는 table을 아래로 내리면 된다. 이러한 과정을 반복하면 focusing이 완성된다.
금기증
1) 체외충격파 쇄석술의 금기증은 매우 중요하다.
2) 요석하방의 요로폐색 (ureteropelvic junction obstruction에 동반된 calyceal stone 등), 출혈성질환 (hemophilia, throbocytopenia, warfarin 복용중, Dissecting aneurysm 등), 심박조절기를 장치한 환자, 임산부에서는 절대 금기이다. 급성기 요로감염이 동반된 경우나, 감염석인 경우 전신적 감염증을 일으킬 수 있으므로 주의를 요한다. 금기증을 지키는 것이 매우 중요하다.
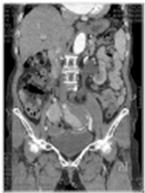
좌측 신결석에 대해 ESWL을 시행후 좌측 하부요관에 돌길이 형성된 환자임.
# Comment: 2cm이상의 신결석에 대한 치료로서 ESWL을 시행할 경우 돌길 (steinstrass)형성을 예방하기 위해 요관카테터를 미리 삽입할 것을 권장한다. 결석크기가 2cm 이상이거나, Hounsfield unit (HU)이 1000보다 크거나, 결석과 피부와의 거리가 10cm이상이거나, 하부신배에 위치한 결석은 체외충격파 쇄석술이 수술적 치료보다 치료효과가 상대적으로 낮다.
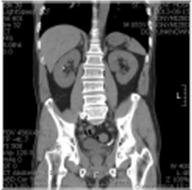
초음파 Ultrasonography
Kidney
신장의 수술전 해부학적 상태, 치료효과의 판정, 합병증의 감시를 위해서는 최근 전산화단층촬영 (Computed tomography)가 더 선호되지만, 임신가능성이 있는 여성, 소아, 초음파유도 시술등이 필요할 때 주로 사용된다.
☞ Indications
(1) 유무 (예: single kidney), 위치 (예: ectopic kidney) 및 크기 확인
(2) 신실질의 두께, 에코형성 (echogenecity)정도의 확인
(3) 신종괴, 신낭종 등의 국소 신실질 병변의 확인
(4) 신굴 (renal sinus): 신굴 내에 있는 신우, 신배의 확장정도 (수신증), 신장 결석, 신우암 등의 확인
(5) 신장 주위 체액저류의 확인
(6) 신혈류 및 혈관병변 (AVM, aneurysm, occlusion, tumor thrombosis 등)의 관찰
(7) 경피적 신루설치 (percutaneous nephrostomy) 및 경피적 신쇄석술 (percutaneous nephrolithotomy)시 활용
(8) 조기신암에서 부분신절제술 시행시 수술중 활용
(9) 신이식 환자에서 합병증의 관찰
Testis and Scrotum
☞ Indications
(1) Epididymitis, testicular torsion의 진단 및 감별
(2) 고환손상시 손상정도 (백색막의 손상유무) 및 혈종의 확인
(3) 고환내 종물 및 부고환 종물의 확인
(4) 정계정맥류
☞ Procedures
→ 누운 자세로 음경은 치골상부로 올리고 음낭은 살짝 들어서 수건으로 받쳐 지지함
→ 간단히 촉진검사를 시행함
→ 초음파를 이용하여 양측 고환, 그 주변구조물 및 서혜부의 평가를 시행함.
경직장전립선초음파 TRUS (Transrectal Ultrasound)
☞ Indications
(1) 직장수지검사에서 전립선이 딱딱하게 만져지거나 종물이 촉지될 때
(2) 혈청 전립선항원 (PSA)가 높게 측정되었을 경우
(3) 방광출구폐색증상
(4) 남성 요로생식기 감염의 평가 (전립선 고름집의 평가)
(6) 남성불임의 평가 (예: ejaculatory duct obstruction)
(7) 비특이적인 골반증상의 평가
☞ Procedures
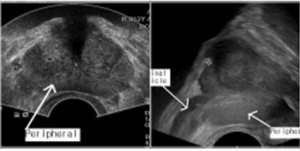
환자는 옆으로 누운 자세로 검사를 받는데, 검사자는 초음파 탐색자 (probe)에 콘돔덮개 (condom cover)를 씌운 다음 젤리를 충분히 바르고 항문으로 탐색자를 천천히 삽입한다. 이때 항문으로부터 7~10Cm 사이에서 대개 전립선이 관찰되며 가로영상 (axial view)과 시상면 (sagittal view)를 모두 보기 위해서는 초음파기계의 종류에 따라 탐색자를 90도로 회전해야 할 수 있다. TRUS를 통해 전립선의 크기, 전립선 내부형태 (석회침착, 저에코성 병변, 정중낭종), 피막의 연속성 등을 관찰할 수 있는데, 일반적으로 전립선암의 대부분은 말초대 (peripheral zone)에서 발생하므로 말초대의 저에코성 병변 (hypoechoic lesion) 이 있다면 눈여겨 봐야 한다. 이 경우 피막과의 관계도 잘 살펴봐야 한다. 경직장 초음파검사는 전립선암의 진단에 있어서 절대적이지 않음을 명심해야한다. 가끔 방광종물이 발견되기도 하므로 주변조직에 이상이 없는지 살펴봐야 한다. 전립선 초음파를 시행한 후 반드시 직장손가락검사(DRE)를 시행하여 전립선에 대한 촉진 결과를 동시에 기술해야 한다.
전립선의 크기는 대략적으로 0.5x전후길이(가로영상)×좌우직경(가로영상)×높이(시상면) 으로 표현된다.
좌측 그림은 가로영상이며 화살표는 말초대를 가리킨다.
우측 그림은 시상면을 나타내며 방광의 후벽에 인접하여 정낭 (seminal vesicle)이 관찰된다.
방광내시경 Cystoscopy
목적 및 적응증
1) 하부요로계통의 해부학적 확인 및 육안적 병변의 확인
2) 세포 및 조직의 획득
3) 상부요로계통으로부터 출혈시 출혈의 위치 (좌 또는 우) 확인
4) 요관부목설치 및 역행성요로조영술 촬영시 활용
5) 골반수술시 방광손상유무의 확인
6) 이상배뇨증상의 평가 (선천성 기형 등)
준비물
그림은 방광경집의 마개 (obturator), 방광경집 (sheath), 방광경과 방광경집을 이어주는 결합체 (bridge), 방광경, 방광경용 겸자 (forcep)를 보여주는 그림이다. 진단적 방광내시경을 위해서는 그림과 같은 준비물이 필요하며, 요관부목(double J ureteral catheter)을 제거하기 위해 방광경용 겸자를 사용한다. 0˚방광경은 주로 요도의 상태를 확인하기 위한 것이고 방광내부의 관찰을 위해서는 일반적으로 30˚방광경을 사용한다. 70-110˚방광경은 주로 방광의 전벽(anterior wall)이나 방광목 (bladder neck)부위를 관찰하기위해 사용한다.
전처치 과정
Male
- 소변을 보게하고 쇄석위로 환자를 눕힌다. 그리고 외성기주변을 소독한다.
- 2% lidocane hydrochloride 젤리 등을 요도로 주입하는데 이는 국소마취 효과와 윤활제역할을 한다.
- 5~10분간 윤활제가 요도밖으로 빠져나오지 않고 국소마취의 효과를 가질 수 있도록 요도용 클램프로 막는다.
- 특히 남성에서 통증을 경감하기 위해 최근에는 연성방광 내시경을 이용하거나, 진정마취 (Midazolam, Propofol 정맥투여)를 이용한 방광내시경을 시행하는 것을 추천하고 있다.
Female
- 요도를 클램프로 막는 것을 제외하고 남성과 비슷한 전처치를 한다.
내시경 시술과정 및 관찰 tip
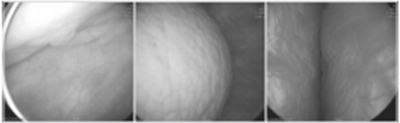
혈뇨환자에서 전산화단층촬영이나 요로조영술에서 상부요로에 특이소견이 보이지 않는 경우에는 방광경검사가 추천된다. 방광경 검사를 통해 방광 내 종양의 유무뿐만 아니라 방광결석, 방광게실, 방광샛길, 전립선비대, 요도의 상태 등을 볼 수가 있다. 특히 혈뇨환자에서 방광내 종양이 관찰되지 않는다 하더라도 양측 요관의 개구부에서 혈뇨가 분출되는지를 반드시 확인해야 한다.
남자 환자에서 방광경 검사를 위해 방광경집 (Sheath)을 요도로 삽입할 때에는 매우 천천히 그리고 조심스럽게 삽입해야 하며, 검사자가 오른손 잡이일 경우 왼손으로 음경을 잡고 90도로 세워 방광경집을 삽입하면서 구부요도가 느껴질 때 음경을 아래로 내리면서 몸과 평행하게 만들면서 방광경집을 서서히 밀어넣는다.
방광경검사를 시행할 때에는 양측 요관개구부를 포함하여 방광목, 방광삼각부, 양측벽, 방광꼭대기 (dome), 방광 전벽 (anterior wall)을 모두 꼼꼼히 살펴야 한다. 발광선 (illuminator)는 방광경의 몸체와 연결되어 있으므로 일반적으로 사용하는 30도 렌즈가 장착된 경우, 방광내시경 손잡이를 오른손으로 잡고 중심을 유지하면서 발광선(illuminator)을 좌우로 하면 방광의 측벽을 보는데 도움이 된다. 방광의 전벽을 관찰하기 위해서는 환자의 아랫배를 조심스럽게 누르면서 보면 도움이 된다.
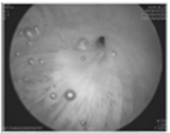
좌측 그림은 미세혈뇨가 관찰되는 환자에서 복부전산화단층촬영에서 특이소견 없었던 환자의 방광경사진이다. 방광경에서 매우 작은 유두상 종괴가 다발성으로 관찰되고 있다. 가운데 그림은 혈뇨를 주소로 내원한 70대 환자의 방광경사진으로 방광내 거대결석이 관찰되고 있고 우측 그림은 가운데 그림과 동일한 환자의 사진으로 전립선비대증에서 전형적으로 관찰되는 전립선 요도의 kissing sign이 관찰되고 있다.
complication
진단적 내시경은 거의 합병증이 없지만 특히 남성에서 통증, 혈뇨 등이 있을 수 있다.
- 요도 및 방광 손상
- 급성전립선염 등의 요로감염
요도확장술 Urethral dilatation
목적
주로 하부요로의 내시경적 수술전 기구 (instrument)의 삽입을 위한 전처치로 시행하며, 무리한 확장은 요도의 협착을 조장하므로 조심할 필요가 있다. 특히 요도협착 환자의 경우, 내시경적 내요도절개술이 필요한 정도의 pin-point stricture 환자에서 무리한 확장을 시도하는 것은 바람직하지 않다. 외상성 요도손상환자에서 일차치료 후 요도협착이 합병되어 내시경적 내요도절개술을 시행한 경우에는, 수술부위 협착의 재발이 흔하므로 단기적으로 주기적인 확장술이 도움을 줄 수 있다.
그림은 요도손상환자에서 일차정렬술 시행 1개월 후 도뇨관을 제거하고 추적관찰 중 손상부위에 보이는 요도협착 소견이다. 이렇게 pin-point stricture가 보일 경우 무리한 sound dilatation을 시도는 것은 좋지 않다. 오히려 양압요도조영술 (urethrography)을 시행하는 것은 향후 수술적 치료에 도움이 되겠다.
적응증
Transurethral surgery (24- 30Fr.) : urethral diameter를 초과하는 instrument를 사용하는 수술적 전처치
경미한 요도협착, 요도협착환자의 주기적 확장
준비물
- metal sound with curved tips
- anesthetic urethral lubricant
시술과정
- 만약 특정 시술 전 시행하는 요도확장술이라면 요도에 삽입될 기구보다 1 Fr 이상 확장시킨다.
- 음경을 잡고 살짝 당긴 채로 sound를 rotating하며 삽입한다.
- sound가 구부요도에 다가감에 따라 penis cephalad를 들어 올려 sound의 curve가 구부요도의 curve에 맞도록 한다.
- 저항이 있다면 심한 요도손상을 줄수 있기 때문에 무리하게 힘을 가해서는 안 된다.
합병증
심각한 요도 손상, 요도출혈, 요로감염
요역동학검사 UDS (UroDynamicStudy)
UDS란 하부요로에대한 기능을 판단하는 역할을 하는 것이다.
UDS에 사용되는 기구들
1) 요도도관 (7-10Fr)
- 2 way: 방광내압측정 + 방광 내 매질 (media)의 주입
- 3 way: 방광내압측정 + 방광 내 매질 (media)의 주입 + 요도의 압력전달
2) 복압측정 (항문도관): 방광주위부위의 압력을 의미하며, 현재는 항문의 압력으로 측정한다. 직장의 내재성 활성에 의해 인위적 오차가 발생할 수 있다.
3) 매질 (media): 0.9% saline, 온도: 25-36℃
4) 요류검사와 요역동학 검사본체(MMS UDS-2000): Monitor
+ UDS 본체 + 요속측정기
5) electromyography (EMG)
Pre-urodynamic evaluation
1) Hx & P/Ex
① Pelvic exam (women), Prostate exam (men)
② Neurologic exam
- Perianal sensation
- Anal tone and control
- Bulbocavernosus reflex
③ Pad test
④ Voiding diary
⑤ Residual urine check (Sono)
⑥ U/A, U/C
⑦ Urinary tract evaluation (optimal)
- IVP
- Renal sono
⑧ Cystourethroscopy (optional)
UDS 적응증, 방법 및 판독
적응증
① Neurologic Sx (+) + Voiding dysfunction
② 방광출구폐색(BOO) 등으로 수술적 처치를 앞둔 환자
③ 기능적 진단을 위한 젊은 남자의 prostatism
④ 방광경상 정상소견 보이면서 flow disorder보다 bladder instability가 있는 prostatism
⑤ 소아
- a. Urge incontinence, frequency, squatting maneuver or encoporesis
- b. Sacral dimpling, hairy patch
- c. Perineal sense 감소, rectal tone 감소
- d. X-ray상 sacral agenesis or dysgenesis
- e. Thick walled or bladder diverticulum
⑥ 여성
- a. Past Hx of OP(pelvic, urthral, anti-incontinence)
- b. 환자가 요실금 증세 호소하나 P/Ex에서 SUI가 관찰되지 않을 때
- c. 신경질환 과거력, 신경학적 검사에 이상 시
- d. 심한 방광자극 증상
- e. 다량의 잔뇨
- f. lithotomy position하의 P/Ex에서 계속 요누출시
- g. Q-tip test가 음성인 환자
- h. 방광충만감이 없는 환자
방법 및 판독
Uroflow
요류검사란? 방광경부, 외요도괄약근이 개방되고 방광근이 수축하여 방광내의 요가 체외로 방출되는 배출기의 상태를 객관적으로 관찰하여 환자의 배뇨증상이 배뇨장애로 인한 것인지를 판별하는 일차적인 검사방법이다.
카테터의 삽입없이 시행하므로 간단하면서 비침습적이어서 매우 유용한 검사이지만 방광출구폐색과 배뇨근부전을 감별하기 힘든 단점이 있다. 요속검사를 위해서는 환자에게 수분섭취를 권장하고 요의가 발생할 때까지 기다릴 것을 권유한다. 신뢰있는 검사를 위해서는 배뇨량이 최소 150cc는 되어야 하기 때문이다. 일반적으로 정상적인 요속검사곡선은 종모양을 띤다. 남자에서 최대요속이 10cc/s 이하가 되면 배뇨근부전이나 방광출구폐색을 의심할 수 있다.
요속검사: 정상 소견 (a), 요속 저하 소견 (b)
Cystometry
방광내압측정술이란? 방광의 압력과 용적의 관계를 측정하고 그 당시 환자의 운동 및 감각기능까지도 관찰하는 동시에 이들간의 상호 연관관계까지 알아내는 아주 복잡한 방법이다. 방광내압을 측정하는 가장 중요한 목적은 방광의 용적과 유순도를 평가하고 불수의적 방광수축의 여부를 알아보는 데에 있다.
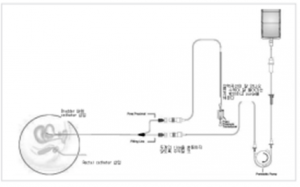
본격적으로 요역동학검사를 시행하게 되면 요도카테터와 직장카테터를 삽입해야 하는데, 이때에는 두 카테터를 기계에 연결해 놓고 환자에게 삽입할 준비를 끝낸 다음 카테터의 끝이 환자의 방광 높이 (치골)에 오도록 한뒤에 영점을 조절한다 (카테터가 요도 및 직장에 삽입되기 전 영점조절). 이후 방광내에 들어간 카테터는 정상적으로 10 CmH2O 내외의 압력을 나타내게 된다. 직장 카테터는 미리 풍선 (balloon)을 만들어 놓고 삽입한다. 이때 직장 카테터의 위치나 환자의 높낮이를 조절하여 직장 카테터가 가리키는 압력이 방광내 카테터가 가리키는 압력과 동일하게 한다. 이로써 배뇨근압의 출발점을‘0’이 되도록 한다 (배뇨근압 = 방광내압 - 직장내압, 초기 배뇨근압=0, 초기방광내압 = 초기직장내압).
모든 준비가 끝나고 방광내압검사 (cystometry)가 시작되면 식염수가 주입되고 있는 지 확인하여야 한다. 식염수가 방광내로 주입되어 배뇨를 하게 되는 시점까지 방광내압은 대개 5~15 CmH2O로 유지된다. 방광내압검사 도중에 요실금을 동반한 또는 동반하지 않은 배뇨근 수축(uninhibited detrusor contraction)이 관찰되면 배뇨근과 활동성을 의심할 수 있다. 방광내압검사 도중에는 수시로 환자에게 요의를 물어봐야 하며 이를 반드시 기록해야 한다. 당뇨병성 말초신경질환이나 척수손상환자에서는 요의를 느끼지 못하는 경우가 드물지 않다.
방광의 유순도는 방광내압의 변화에 대한 방광용적의 변화 값 (△Volume/△Pressure)으로 그 값이 30 이하일 경우 방광 유순도가 저하되어 있다고 평가할 수 있다.
화살표는 비정상적 (불수의적) 배뇨근 수축, 즉 배뇨근과 활동성을 시사함
※ 정상방광용적 (소아의 경우 VCUG편 참조)
- 2세 미만 : Age (month) x 7cc
- 2세 이상 : (Age + 2) x 30cc
- 정상 성인 : 400-500cc
※ Detrusor Leak Point Pressure (DLPP)
- 방광내압측정시에 불수의적 배뇨근 수축이 없이 방광내압이 증가하면서 Urine가 보일 때의 방광내압을 DLPP라고 한다. DLPP의 값이 40을 초과할 경우 만성적으로 신손상을 초래할 수 있다. 골반방사선치료를 받았거나 방광결핵을 앓은 경우, 일부 신경인성방광 환자 등과 같이 방광위축 (contracted bladder) 환자에서 이 값을 평가하는 것은 의미가 있다.
※ Sphincter EMG (외요도괄약근 근전도검사)
외요도괄약근 근전도검사란? 요도괄약근 주변으로 2개의 patch 형태의 EMG 전극을 붙이고 다른 하나의 전극은 환자의 허벅지에 붙여 준비한다. 배뇨시 요도괄약근의 운동을 간접적으로 확인하는 것으로 방광내압검사를 시행하는 순간부터 요류-압력검사가 끝나는 시점까지 측정한다.
- 목적: 방광내압측정과 병용하여 방광근육활동에 따른 외요도괄약근의 협조적 반사를 검사하는데 있다.
- DESD (배뇨근 요도괄약근 협조부전)
척추 질환중 천수상부 질환이 있으면 배뇨 시 요도괄약근의 활성이 지속되어 배뇨근 요도 괄약근 협조 부전이 오게 된다.
- Pseudo DESD (가성배뇨근 요도괄약근 협조부전)
척추의 질환 없이 배뇨 시 괄약근이 쉽게 이완이 되지 않거나 수의적으로 수축 시 가성배뇨근 요도괄약근 협조부전이 초래된다. 파킨슨씨 병에서 관찰할 수 있다.
Detrusor pressure / uroflow studies (Pressure-flow study)
압력요류검사란? 방광내압측정술과 동시에 요류검사를 같이 사용하여 방광의 압력과 요의 배출량과의 관계를 보는 검사이다. 방광내압측정술 도중에 환자가 강한 요의를 느낄 때 생리식염수 주입을 중단한 뒤 요배출을 유도하여 압력/요류검사를 시행하고 최고요속, 최고요속시 배뇨압, 잔뇨량을 측정한다. 정상 남성의 배뇨압은 40-80cmH20 이지만, 배뇨압이 20-30cmH20 이라도 요속이 정상이면 방광수축력은 정상인 것으로 간주하며, 건강한 여성의 경우 배뇨압은 20-30cmH20이다.
압력요류검사 (pressure flow study)를 통해 배뇨근부전 및 방광출구폐색을 감별할 수 있다. 또한 근전도를 통해 배뇨근요도괄약근협동장애를 진단할 수 있다.
방광출구폐색환자에서 최대요속시점에서 배뇨근압이 100CmH2O을 넘거나, 최대요속시 배뇨근압 - 2x최대요속 (Abrams Griffiths number) 이 40CmH2O을 초과하면 방광출구폐색을 의심할 수 있다 (Pdetmax - 2Qmax).
배뇨근 수축력을 수식으로 표현한 것을 방광수축력지표(bladder contractility index)라고 하며 최대요속시 배뇨근압 + 5x최대요속으로 표현된다 (Pdetmax + 5Qmax). 100 이하의 값을 보일 때 배뇨근수축력이 저하되었다고 의심할 수 있다.
실제 임상진료시에는 배뇨근의 수축력과 방광출구폐색의 정도는 Schafer Nomogram에서 편리하게 확인할 수 있다.
방광의 수축력은 weak - normal - strong으로 가로방향의 사선으로 표기되어 있고 방광출구폐색정도는 0 - VI 범위로 세로방향의 사선으로 표기되어 있다. 이 환자 의 경우에는 원점으로 표시된 곳을 참고하면 정상방광수축 및 grade II 정도 경도의 폐색을 알 수 있다.
VLPP
요누출시 복압이란? 방광수축이 없는 상태에서 야기시키는 압력을 측정하는 검사로서 현재 내인성요도괄약근 부전이나 요도의 과운동성 (urethral hypermobility)의 감별에 가장 중요한 검사이다. Valsalva maneuver를 시켜 점진적으로 복압을 증가시킬 때, 요누출이 발생하는 최소방광내압을 요누출시 복압(Valsalva leak point pressure)으로 정의한다.
방법은 150-200ml의 생리식염수를 방광내로 천천히 주입하면서 안정된 방광내압을 보이면 생리식염수 주입을 중 단하고 압력변환기 (transducer)를 치골높이로 조정한다. 이어서 환자에게 서서히 배에 힘을 주게 하면서 요도로 요누출이 있는지 관찰하고, 요도로 요누출이 있을 당시의 방광내압을 2-3회 측정한 후, 가장 낮은 방광 내압수치를 해당환자의 VLPP로 한다. 방광내압이 120-130cmH2O 이상인데도 요누출이 없는 경우, 환자에게 반복적으로 기침을 시켜 요누출이 있으면 이 시점의 방광내압을 VLPP로 하고, 위의 방법에도 불구하고 요누출이 없으면 방광내로 전체 200, 250, 300cc 정도 채우고 다시 valsalva법 또는 반복적으로 기침을 시켜 방광내압이 150cmH20 이상에서 요누출이 없으면 ISD가 없는 것으로 한다.
- 적응
Anti incontinence 수술 전에 SUI Type의 감별 및 수술방법 결정을 위해
- 판독
- - Pves < 60cmH20 : 중증의 ISD
- - Pves 60~90cmH20 : equivocal study (일정 정도의 ISD)
- - Pves > 90cmH20 : 해부학적 요실금인 경우
Urethral pressure profile
요도압 검사란? 이는 요도 도관을 방광목 부위부터 일정한 속도로 빼면서 매질을 일정한 속도로 주입하면서 압력을 측정하는 방법으로, 요도 전장에 걸친 압력의 변화를 관찰하는 방법이다. 근위부 요도와 요도괄약근 부위가 가장 높은 수치를 보이는데, 괄약근의 이상에 따라 이 부위의 수치가 이상을 보이는 것을 관찰할 수 있다.
- 방법
- Urodynamic catheter를 요도에서 방광으로 삽입한 후 automatic pulling device에 의해 catheter를 0.1-0.5cm/sec로 잡아당기면서 요도의 intraluminal pressure
를 측정한다.
- 적응
- a. SUI (ISD 여부 판별): 현재 SUI 판별에 있어 UPP의 사용에 회의적이다.
- b. Neurologic bladder
- Normal UPP 소견
- a. 여성에서 최대요도폐쇄압 (maximal urethral closing pressure; MUCP)는 internal meatus에서 가장 낮다. maximum은 internal meatus 1cm 하방, 남성에서는 Prostatic segment에서 증가되기 시작하여 막양부 요도에서 가장 높게 나타난다.
- b. Functional length - Male: 6~7cm, Female: 4cm 정상요도 폐쇄압 - Male (100-120 cmH2O), Female(90-100 cmH2O)
- c. UCP: Standing > supine position 3
- 정상인에서 남자와 여자의 (Urethral pressure profile)의 차이점
- ☞ 남자
- a. Anatomical profile length가 functional profile length보다 길다
- b. Membranous urethra에서 maximal closure pressure에 도달
- c. Functional profile length: 6~7cm
- ☞ 여자
- a. Anatomical profile length가 functional profile length와 같다
- b. Middle urethra에서 maximal closure pressure
- c. Functional profile length: 4cm
Urethral catheter insertion
적응증
급성요폐, 급성전신질환 또는 수술 후 요량의 파악이 필요한 상황
시술과정
교과서적으로는 시술자가 멸균글러브를 착용한 후, 음경 및 그 주변을 소독제로 닦은 후, 좌측 손으로 음경을 잡고 우측 손으로 도뇨관을 삽입할 수 있다. 그러나 아마도 일반적으로 외래에서는, 시술자가 오른손잡이일 경우 왼손은 충분히 소독되지 않은 환자의 음경을 잡게 되므로 오염된 손이 된다. 따라서 왼손으로 음경을 잡고 우측 손으로 기구를 이용하여 귀두를 소독한 다음, 오른손으로 겸자 (forcep)를 이용해 도뇨관 풍선부위 (balloon) 주변을 잡고 윤활제를 충분히 묻혀 천천히 삽입한다. 이때 요도로 들어가게될 도뇨관의 중간 및 뒷부분이 오염되지 않게 노력한다. 2인 1조가 되어 시행하면 무균시술을 하기가 수월하나 현실적으로 시술자 1인이 혼자 해야할 경우가 많으므로 감염에 주의한다.
도뇨관을 삽입할 때 환자의 음경은 누워있는 환자와 직각이 되도록 하고 왼손으로 최대한 음경을 당겨 요도가 곧게 만들면 삽입이 수월하다. 가끔 성인 남성에서 도뇨관 삽관이 잘 이루어지지 않는 경우가 있다. 이러한 경우, 대부분에서는 S 형태로 이루어진 구부요도 (bulbous urethra)나 외요도 괄약근 근처에서 저항을 느끼기 때문이며, 이때에는 윤활제를 바늘을 뺀 10cc 주사기에 채워서 요도로 직접 주입한 후 도뇨관 삽입을 시도하면 수월하다. 2인 1조가 되어 한명의 손가락을 항문을 통해 삽입한 다음, 구부요도와 전립선부요도를 곧게 만든 다음 다른 한 명이 음경을 이와 나란히 하도록 한 채로 조심스럽게 도뇨관을 삽입해 볼 수도 있다. 그럼에도 불구하고 저항이 있다면 요도협착이나 요도손상 (pseudotract 형성)을 의심할 수 있으며 이 경우 요도-방광경으로 guidewire를 삽입하면서 시도하거나 치골상부천자를 시행하여야 한다.
도뇨관의 굵기는 내경을 기준으로 하지 않고 외경을 기준으로 하며 그 단위로 Fr를 사용하는데, 1 Fr는 대략 0.33mm이다. (보통 16Fr 를 사용하므로 굵기는 대략 5.3mm 가 되겠다.). 장기간 도뇨관유치는 대략 1주 이상 도뇨관을 유치시키는 것을 일컫으며 이 경우 실리콘 재질로 된 것이 생체적합하므로 선호된다. 또한 성인에서 요도 분비물이 원활하게 배출되어 염증반응을 최소화하기 위해서는 가급적 16Fr정도의 굵기가 추천된다.
소변 주머니 (urine bag)은 시간당 요량을 측정하기 위한 것과 비닐주머니 하나만으로 이루어진 것이 있는데, 전자는 대개 플라스틱 통에 구멍이 뚫려 있어 세균에 오염될 가능성이 높다. 그러므로 가급적이면 폐쇄도뇨법을 통해 배뇨가 이루어지는 것이 좋다.
참조사항
윤활제의 선택은 리도카인이 포함된 도뇨관 삽관용 윤활제를 사용한다. 소독용 윤활제는 점막 노출될 경우 심한 자극증상 및 염증을 유발하고 심할 경우 요도 협착을 야기할 수 있다.
좌측은 소독용 윤활제이며 도뇨관 삽관용으로는 사용되어선 안된다. 우측은 리도카인이 함유된 윤활제로 요도, 질, 비강점막에 사용될 수 있다.
Combined intracavernous injection and stimulation test
적응증
발기부전의 원인이 혈관성인지 아니지 알기 위해 동시에 음경해면체내 자가약물주사요법의 가능성도 함께 타진
시술과정
Papaverine, phentolamine, prostaglandin E1이 혼합된 삼중복합체는 각각의 성분의 양을 최소화 시킴으로써 해면체 섬유화 등의 국소부작용과 부정맥 등의 전신부작용이 최소화 될 수 있다는 장점을 지닌다. 사용을 위해서는 포장된 주 사용수를 분말이 든 바이알에 주입하여 희석시킨다. 일단 희석된 용액은 실온에서 3일, 냉장보관시 3개월간 보관할 수 있다. 일반적으로 주사용량은 0.05cc~0.25cc로 환자에 따라 1회 최대 1cc까지 사용할 수 있다. 신경인성 발기부전 환자에서는 0.05~0.1cc의 저용량으로도 효과가 있지만 혈관인성 발기부전환자의 경우 0.2~0.25cc부터 시작한다. 주사는 28G 이상의 바늘을 가진 1cc주사기로 하되 귀두부 후방 1cm과 기저부 전방 1cm사이에서 2시 또는 10시 방향으로 피부와 직각이 되게 주사한다. 이 때 환자의 심리적 불안을 해소하기 위해 시청각 자극이나 수지 자극을 병행해 볼 수 있다. 성적배우자가 함께 있을 경우 그 반응이 더 좋은것으로 알려져 있으며, 많은 환자에서 주사에 대한 공포감, 우울감 등으로 투여 중단이 발생하므로 환자를 격려하면서 치료를 지속할 수있도록 유도하는 것이 중요하다.
삼중복합체 발기유발제 (StandroⓇ) 및 그 주사방법
결과판정
일정시간 (보통 15분 이상, 1시간까지도 지켜볼 수 있음) 관찰하는 동안 10-30분 이상 지속되는 완전발기 반응을 보이는 것은 정상소견. 적어도 혈관계는 큰 이상이 없다고 판정할 수 있음. 다만 30-60%에서는 심리적 불안 등으로 혈관이 정상인데도 음성반응을 보일 수 있으니 판정에 신중해야 한다.
합병증
지속발기증 (검사실을 떠나기 전 발기가 해소됨을 확인 하는 것이 좋다), 혈압강하, 음경만곡증
외래 수술
Suprapubic Cystostomy
적응증
전립선비대로 인한 배뇨곤란증, 급성전립선염에 의한 배뇨곤란증, 요도손상으로 인한 배뇨장애, 뇌 또는 척수손상으로 발생한 배뇨장애에서 움직임의 부자유로 인해 간헐적자가도뇨의 시행이 힘든 경우 등에서 시행한다.
합병증
small bowel injury, rectal injury → emergency OP 시행 요구됨, hematuria는 2-3일 정도면 사라진다.
참조사항
중요한 점은 방광이 충만될 때 방광의 전벽 (anterior wall)은 복막에 덮혀있지 않기 때문에 방광이 충분히 충만되어 있음이 확인된 상태에서 시행되어야 한다는 것이다. 뇌척수손상 등으로 요실금이 있고 방광내압이 상승되어 있어 장기간 또는 지속적인 도뇨관 유치가 필요하다고 판단되어도 과활동성 방광의 소견이 있고 방광용적이 작아 방광의 충만이 잘 되지 않는다면 결코 무리해서 시술을 시행할 필요는 없으며 반드시 시행할 경우라면 방광내시경하 또는 open cystostomy를 시행해야 한다.
시술과정
1) 치골에서 한 손가락너비 (one fingerbreadth) 위로 작은 절개를 가한 다음 피하조직을 충분히 박리한다.
2) 요도 도뇨관을 삽입할 수 없는 경우는 방광초음파로 방광내 소변이 300cc 이상 충분히 있음을 확인한 후 시행하는 것이 좋다. 요도 카테터를 유치하고 있는 환자에서 장기적 도뇨관 유치를 위해 cystostomy를 시행한다면, 도뇨관을 통해 식염수를 300cc이상 채운 다음 절개부분으로 주사기를 찔러 넣어 식염수 (또는 소변)가 나옴을 확인하고 그 깊이를 가늠한다. 간혹 filling 된 saline이 penis를 통해 흘러나오는 경우가 있는 데 이때는 penile shaft를 small gauze로 묶던지 아니면 foley를 이용하여 traction을 시켜 filling을 시키도록 한다.
3) 투관침 (trocar)를 수직 또는 약간 아래로 향하게 하여 예상된 깊이 정도로 찔러 넣는다. 대개 투관침이 들어가면서 방광을 약간 뒤로 밀기 때문에 특히 방광벽이 두꺼우면 투관침이 예상보다 깊게 들어가야 할 때도 있다.
4) 투관침 덮개 (sheath)는 반투명으로 되어 있어 투관침과 함께 일체를 이루고 있는데 충분히 방광내로 들어갔다고 판단되면 투관침 덮개는 그대로 두고 투관침만 제거한다. 이때 saline(또는 소변)가 분출되는데 이때 재빨리 도뇨관을 넣는다.
5) 복벽의 절개는 봉합하고 도뇨관을 고정한다.
TRUS guided Bx
전립선 조직검사의 위음성율은 34%에 이르며, 대게 이런 경우 초기 전립선암이고 초음파에서 잘 보이지 않는 경우가 많다.
전립선 조직검사의 적응증
1) PSA 수치에 관계없이 DRE 이상소견이 있을 때
2) PSA 수치가 급성전립선염 등의 증거없이 상승소견을 보일 때
3) Repeated biopsy Ix.
- ① 이전 전립선 조직검사에서 atypia 또는 suspicious for malignancy인 경우 (PIN)
- ② 이전 Bx.가 음성이었지만 지속적으로 높은 PSA를 보이거나 또는 hard nodule이 있는 환자
시술 전 처치
1) prophylactic antibiotics: floroquinolone이나 3세대 cephalosporine을 biopsy 1시간전 비경구로 투여하고 2~3일간 추가처방하는 것이 추천된다.
2) cleansing enema: TRUS guided Bx.시 imaging을 위한 acoustic window를 향상시키고 bacterial seeding을 감소시킨다.
시술과정
1) Preparation 후 positioning: 일반적으로 left lateral decubitus position을 취함. 경우에 따라 knee-chest position 또는 lithotomy position 가능
2) DRE 시행: probe를 넣기 전에 시행
3) Ultrasound-guided biopsy: both side peripheral zone에서 대칭적으로 시행
Repeated Biopsy를 시행할 때마다 cancer detection rate는 감소하는 경향이 있어 최근에는 처음부터 12 core biopsy를 많이 시행한다 (Saturation prostate biopsy).
합병증
Gross hematuria, hematochezea, hematospermia, infection (including sepsis), acute urinary retension
→ 만약 rectal bleeding이 지속되거나 심할 경우 소화기내과에 응급 의뢰하여 clipping을 시행해야 한다. 대개의 경우 clipping material은 수일 이내에 탈락하여 추후 MRI 시행에 영향을 주지 않으나, 이런 경우에서 MRI를 시행할 경우 DRE를 해보는 것이 좋다.
→ Sepsis가 발생했을 경우에는 urinary retension이 있는지 확인해야 하고, tazocin (piperacillin/tazobactam) 또는 carbapenem계열 항생제를 쓰는 것에 대해 주저하지 않아야 한다.
Testicular Biopsy
적응증
1) Azoospermic male with normal gonadotropin levels (LH and FSH)
- 폐색성 무정자증과 일차성 고환부전증 (primary testicular failure)를 감별
2) Identification of mature sperm for ICSI (Diagnostic)
3) Contralateral identification of malignancy (Diagnostic)
4) Harvesting of sperm for ICSI (Therapeutic)
합병증
hematoma, testicular atrophy (related to vascular injury), infection (rare)
시술방법
anesthesia
- ① local anesthesia
- ② general or spinal anesthesia : multiple biopsy가 예상되는 경우 (testicular failure)
Biopsy
Open Biopsy
- ① Anesthesia
- ② bilateral (양측 biopsy시) 1cm transverse scrotal incision
- ③ tunica albuginea(superior lat or med side)를 5-0 polypropylene으로 고정
- ④ tunica albuginea를 3-4mm incision
- ⑤ 삐져나온 seminiferous tubule을 다치지 않게 iris scissors로 excise
- ⑥ specimen을 Bouins, Zenkers, or collidine buffered glutaraldehyde soution에 넣는다 (formalin은 안 된다)
- ⑦ 고정 했던 실로 tunica albuginea를 close
- ⑧ tunica vaginalis, skin을 close
Percutaneous Biopsy
- prostate biopsy 때와 같이 16-18 gauge biopsy gun을 이용한다.
Sperm Extraction
적응증
azoospermic patients: testicular failure, obstructive azoospermia
※ Extraction의 양
- 1) Obstructive가 의심될 때: tunica albuginia의 single, small incision (3-4mm)으로 충분
- 2) Testicular failure일 경우: large single specimen이나 multiple smaller sample이 필요
MESA (microsurgical epididymal aspiration)
고환을 싸고 있는 tunica vaginalis를 열고 부고환을 노출시킨다, 부고환관을 현미경을 이용하여 주사바늘로 찔러 정자를 흡입한다 (주로 흘러나온 것을 흡입).
PESA (percutaneous epididymal aspiration)
환음낭피부 밖에서 손을 이용하여 부고환을 앞으로 위치시키고 피부를 절개하지 않고 주사바늘을 부고환이 있는 지점에 찌른 후 주사기로 흡입한다. 부고환을 확인 하지 않고 흡입하기 때문에 부고환에 손상을 줄 수 있고 부과환출혈과 관을 폐쇄 등을 유발할 수 있다.
TESE (TEsticular Sperm Extraction)
음낭의 피부를 절개 후 tunica albuginia를 열고 고환조직을 채취하는데 위의 방법이 실패한 경우 부고환관이 경부까지 완전히 막힌 경우 사용된다.
Circumcision
금기증
hypospadias, chordee s hypospadias, dorsal hood deformity, webbed penis.
합병증
shortness of penile shaft skin, 외요도구 궤양, 협착, 출혈, 창상감염, urethracutaneous fistula
마취 시 주의점
epinephrine있는 lidocaine(dental)을 사용하면 절대 안 된다. (end artery임)
최근에는 Dorsal Penile Nerve Block이 선호된다.
- (1) Dorsal Penile Nerve Block: Buck's fascia 안쪽의 dorsal nerve를 차단하는 것임.
- (2) Subcutaneous Ring Block: Buck's fascia 위쪽의 subcutaneous fat에 주입함
Vasectomy
합병증
hematoma, sperm granuloma, edema, pain, epididymitis, pregnancy (1yr)
OP 전의 상담 point
1) irrevesible의 가능성(이후 vasovasostomy 시행 시 OP 성공률은 97-98%에 달하지만, 임신성공률은 vasectomy 이후 5년을 기준으로 70% 이상과 50% 이하로 구분된다),
2) vasectomy 이후 연속 2번 semen analysis시행 시 2번 모두에서 completely azotemia가 보일 때 까지는 contraception method 시행해야 한다. 보통 vasectomy 후 10회 이상 사정 후 검사하도록 한다.
3) vasectomy는 libido나 erection과는 무관하다.
4) re-canalization의 risk는 3-5/1000(0.3%-0.5%)
OP후의 주의점
1주간은 tight 하게 scrotum을 support할 수 있게 삼각팬티를 입는다.
이 동안 목욕은 피하고 POD#2-3엔 심한 운동도 피한다.
Ureteral catheterization
적응증
1) Hydronephrosis (수신증)
- - 후복강 수술 후 유착, 방사선 치료, 항암치료 등으로 발생한 Retroperitoneal fibrosis
- - 외부 종괴로 인한 요관의 폐색
- - 요관 수술 후 요관협착이 합병되었을 경우
- - 타과적 수술시 요관 손상이 동반된 경우 (손상부분 참조)
2) 요로결석 수술 후 요관손상이 있거나 요로결석 수술 당시 요관의 부종이 심했던 경우
3) 요관-요관문합술, 요관-신우성형술, 요관재이식술, 근치적 방광적출술 후 요루 (Conduit) 또는 신방광 (Neobladder)에 요관을 문합할 경우
4) 체외충격파쇄석술 시행 전 (필요에 따라)
5) 신손상에서 요누출이 확인될 경우
6) 임신과 관련된 수신증 또는 임신시 요관결석이 확인될 경우 증상완화 목적
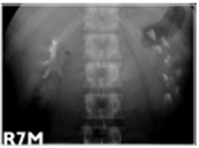
Common iliac artery의 dissecting aneurysm 환자로 전방의 요관을 압박하여 수신증이 발생함.
합병증
Ureteral perforation 등의 iatrogenic injury
- - 요관협착의 정도가 심할 경우 guidewire에 의해 요관이 천공되거나 요관점막하로 새로운 길 (pseudotract)를 형성할 수 있다. 방사선장비 (C-arm)가 routine ractice에 필요한 것은 아니지만 어려움이 예상되는 환자에서 이러한 합병증의 예방에 도움이 된다.
Ureteral catheter malpositioning
- - 요관협착의 정도가 심하고 상부요관의 꼬임 (kinking)이 심할 경우, guidewire가 요관 내에서 180도 회전하여 시술자는 마치 guidewire가 충분히 진입하여 신우 내로 위치한 것 같은 느낌을 받을 수 있다. 수술중 방사선장비를 활용하면 catheter를 정위치시키는데 도움이 된다.
- 우측 ureteral catheter가 신우-요관 이행부에서 정위치하지 못하고 아랫쪽으로 꺽여 있다.
Ureteral catheter encrustation (Forgotton ureteral catheter)
- - ureteral catheter를 삽입하고 장시간동안 제거하거나 교체하지 않을 때 ureteral catheter에 가피 또는 결석이 형성되어 제거하기 곤란한 상황이 올 뿐만 아니라, 동측 수신증이 동반되고 요로감염이 병발되기도 한다.
- 교체가 필요한 환자에서는 일반적으로는 3개월에 한번씩 교체하는 것이 추천되고, 결석이 있는 경우, 임신, 항암치료를 받는 환자 등에서는 가피형성이 빠르므로 더
자주 교체가 요망된다.
Ureteral catheter (Double J catheter) syndrome
- - ureteral catheter tip의 자극으로 인해 배뇨시 통증 또는 불쾌감, 빈뇨 등의 자극증상이 오는 것을 일컫는다. 항콜린제, 진통제 등을 일시적으로 투여해 볼 수 있다.
방법
1) 환자를 쇄석위로 위치
2) 수술부위를 소독
3) 방광경을 삽입하여 요관개구부 (ureteral orifice) 확인
4) 유도철사 (guidewire)를 요관개구부로 천천히 밀어넣음
5) 유도철사를 따라 ureteral catheter를 진입시킴
6) Positioner를 유도철사에 삽입하여 뒤에서 ureteral catheter를 밀어넣어 ureteral catheter를 정위치 시킴
7) 유도철사를 제거한다.
Ureteral catheter change
적응증
1) 외부 종괴로 인한 요관폐색
2) 요관의 협착
3) 후복강 수술 후 유착, 방사선 치료, 항암치료 등으로 발생한 Retroperitoneal fibrosis
합병증
Ureteral catheter insertion 부분 참조
방법
1) 방광경을 이용하여 기존의 ureteral catheter를 요도 끝부분까지 살짝 빼고 유도철선을 기존 ureteral catheter의 내강을 통해 신우까지 삽입시킨다.
2) 유도철선은 그대로 두고 기존의 Ureteral catheter를 제거한다.
3) 이후의 과정은 Ureteral catheter insertion 부분과 동일하다.
영상검사
VCUG (Voiding CystoUrethroGraphy)
적응증
여성의 urethral diverticulum을 알려고 할 때,
방광과 관련된 샛길 (fistula)가 의심될 때 (Vesico-Vaginal Fistula, Vesico-Rectal Fistula),
남아의 post urethral valve의 유무를 파악하고자 할 때,
VUR의 존재유무와 grade를 알고자 할 때, congenital anomaly가 의심될 때,
neurogenic bladder로 인한 voiding difficulty가 의심될 때,
SUI in women,
소아 및 성인에 있어 UTI의 재발이 잦은 경우
촬영방법
소아의 경우 소아용 feeding tube 나 5-8Fr. 넬라톤을 사용하여 조영제를 방광내에 주입시킨다. 이때 요의를 표현하지 못하는 영유아의 경우 자칫 많은 양을 주입시킬 수 있으므로 다음의 공식에 따라 조영제를 주입한다.
Koff 공식 (나이에 따라 계산)
Volume = 30 x (나이 + 2)
Kaefer 공식
Volume = 32 x (2x나이 +2), 단 2세 이하일 때 (a)
Volume = 30 x (나이/2 +6), 단 2세 이상일 때 (b)
대략 1-5세 정도에서는 요의 표현을 못하므로 각 공식에 대입한다.
성인의 경우 250cc-300cc filling 후 (조영제 40cc+ 나머지 N/S 250cc)
resting AP (=Scout 사진: kidney, bladder 및 urethra까지 포함해서 찍을 것),
voiding AP, voiding both oblique (무릎은 굽히지 않는다.),
post-voiding AP의 모두 4장의 film으로 구성된다.
Grade of VUR
gradeⅠ: reflux가 있으나 pelvo-calyceal system에 까지 조영제가 도달하지 않는 경우
gradeⅡ: renal calyx까지 reflux가 도달하나 확장소견은 없는 경우
gradeⅢ: ureteral dilatation이 동반된 경우 (단 fornix의 blunting은 없다.)
gradeⅣ: fornix의 blunting을 동반한 ureteral dilatation의 경우
gradeⅤ: severe blunting& dilatation
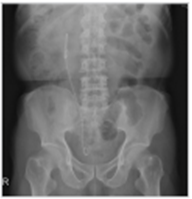
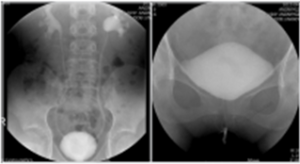
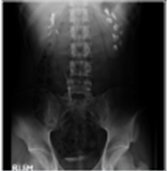
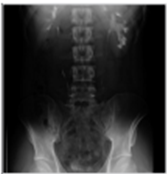
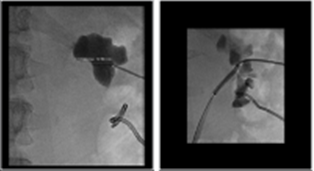
좌측 그림은 방광요관역류 (우측 grade II, 좌측 grade IV)가 있는 4세여아의 배설성방광요도조영술 (voiding cystourethrography) 사진이고 우측 그림은 자궁절제술 을 시행하고 지속적인 질누출을 호소하는 환자에서 보이는 방광질루 (vesicovaginal fistula) 소견이다. 우측 그림에서 환자의 방광은 배뇨를 시작하지 않은 상태 (funneling 및 bladder neck opening 이 되지 않은 상태)에서 질로 요누출이 관찰되고 있다.
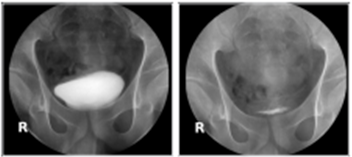
Static cystogram
적응증
방광의 파열, 방광수술 후의 요누출, 근치적전립선적출술 이후 문합부위 요누출, 방광샛길 (방광-S자결장 샛길, 질방광 샛길) 등을 확인 (응급실질환 참조)
촬영방법
1) 방광의 용적에 따라 다르지만 대개 200-400cc를 주입하면 좋은 영상이 나올 수 있으나 통상적으로는 하나의 enema syringe를 피스톤을 제거하고 도뇨관에 연결시켜 놓고 다른 하나의 enema syringe를 통해 조영제를 도뇨관으로 흘려넣는 방법 (natural drainage)을 택한다.
2) 이때 피스톤을 제거하고 도뇨관에 연결시켜 놓은 syringe는 환자로부터 최대한 멀리 (높게) 유지하여 조영제가 잘 흘러들어가게 하고 조영제의 수위가 더 이상 낮아지지 않고 오히려 올라가려고 할 때 (환자가 요의를 느낄 때)까지 조영제를 흘려 넣는다. 정찰사진, 조영제 주입 중 필요한 사진, 최대 주입시 사진을 촬영하게 하고 가능하다면 비스듬영상(oblique view)를 촬영하도록 한다.
3) 주의해야 할 점은 필요한 영상획득 후 방광을 비운 사진을 반드시 촬영해야 한다는 것이다.
Excretory pyelography
IVP (Intravenous pyelography) 또는 IVU (Intravenous urography)
IVP는 비조영증강 컴퓨터 전산화단층촬영 (non-enhanced computed tomography)이 보편화되기 전에 결석의 진단에 흔히 사용되던 영상진단법이었다. 방사선 조사량이 전산화단층촬영에 비해 낮으므로 좋은 장점이 있지만, 조영제를 사용하므로 신기능이 좋지 않을 때 사용이 제한되며, 충분한 금식이 되지 않았거나 장폐색이 있어 장의 공기음영이 많으면 영상의 질이 좋지 않다. 조영제의 양은 성인이면 50~100ml, 소아는 kg당 1ml 정도로 투여된다. Metformin은 조영제와의 반응으로 발생가능한 lactic acidosis가능성 때문에 금기로 여겨졌지만, 최근에는 정상신기능의 경우, 100ml 이하의 조영제를 사용하는 IVP촬영에 대해 metformin 복용은 가능한 것으로 알려져 있다. IVP 촬영시 복부압박 여부는 각 의료기관에 따라 다르다.
IVP에서 일반적으로 영상의학적 판단은 다음과 같이 한다.
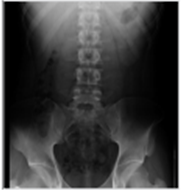
1) 조영제 직전영상: 정찰영상 (scout KUB)으로 석회화병변이 보여 결석이 의심되는 경우, 이후 영상들에서 조영제가 석회화병변을 지나가거나 병변쪽에서 조영제배출의 지연이 있을 경우 결석을 확진할 수 있다. 일반적으로는 그림에서처럼 조영제 직전영상에서는 이상 병변이 없는 경우가 많다.
2) 1~3분 영상: 신조영영상 (Nephrogram)으로 그림과 같이 신장실질이 어느정도 조영이 되어 윤곽이 나타나며, 신우 및 신배가 보이기 시작한다. 그림에서는 좌신의 신배확장증 (calyceal ectasia)이 관찰되며 신배-신우간의 연결이 보이지 않는다.
3) 5~7분 영상: 신배의 둔감 (blunting)이나 게실 (diverticulum)등의 자세한 해부학적 구조를 알 수 있고, 좌우의 대칭여부를 확실히 알 수 있다. 그림에서는 좌신에서 조영제의 배출이 지연됨을 알 수 있다.
- 복부압박: 복부대동맥류, 복부종괴, 최근복부수술, 심한 복통, 신이식환자, 손상환자 등이 아니면 시행할 수 있다.
만일 가능한 경우에는 10분 영상을 시행하는데, 5분 영상 이후에 복부압박을 시행하고 5분 후에 다시 영상을 획득하는 것으로, 신우 및 신배의 자세한 정보를 알 수 있다.
4) 15분 영상: 정상적으로는 요관의 영상을 확인할 수 있다.
5) 지연영상: 15분 영상에서 확인되지 못한 요관의 신우 및 요관의 구조를 파악하는데 도움이 된다. 그림에서는 30분 영상에서 드디어 좌측 요관으로 조영제가 배출됨을 확인할 수 있다. 그림에서는 요관폐색이나 명확한 신우요관의 접합부의 협착소견이 없이 신배확장증소견만 관찰되고 있다.
6) 충분히 시간이 지난 후 방광충만영상 및 배뇨 후 영상까지 얻을 수 있다.
DIP (Drip Infusion Pyelography)
기존의 Intravenous pyelography (IVP)에 비해 희석된 조영제를 점적주입하므로 부작용을 줄일 수 있고 수분제한이 없으며 압박대를 사용하지 않아 복부 수술 후 환자에서도 유용하다.
기존의 IVP에 비해 5분 영상에서도 calyx - pelvis - ureter - bladder 에 대한 영상을 거의 동시간에 같은 정도의 quality로 얻을 수 있다는 장점이 있고 동시에 VCUG를 바로 촬영할 수 있다는 장점이 있다.
Excretory pyelography의 적응증
1) 신우요관폐색, 요로결석, 요관협착 등 상부요로 폐색이 의심 될 때
2) 중복요관, 요관게실 등 선천성 요관이상이 의심될 때
3) 요관손상이 의심될 때
4) 상부요로폐색 또는 상부요로의 수술적 치료 후 추적 관찰
5) 상부요로 및 하부요로의 동시 촬영이 필요할 때
Retrograde Urethrogram (Positive Pressure Urethrography)
적응증
VCUG로 evaluation 되지않은 여성의 urethral diverticuilum을 알려고 할 때, 남성의 요도협착 유무를 알려고 할 때 (응급실질환 참조) (혹은 치료 경과의 F/U을 위해, 진단 및 정도를 알려고 할 때)
촬영방법
1) Male: 병원에 여러가지 시행방법이 있겠으나 교과서적으로는 10Fr Foley cath를 준비한 후에 ballon을 fossa navicularis에 넣고 1-2cc 정도의 saline을 넣어 balloning을 한다. 그리고 contrast (100%)를 6-10cc 정도 injection하며 supine AP, both oblique를 찍는다. 그 이상의 양으로 하게 되면 extravasation(into the corpus spongiosum and penile vein)의 가능성이 있게 된다. oblique는 35‘-45’를 유지시키며, dependent leg의 knee와 hip을 bent시킨다. 그리고 이런 urethrogram은 low dose radiation이 유리하다.
2) Female: double balloon Foley cath를 이용한다. balloon은 bladder neck에 유치시키며, 두번째 balloon은 labia majora에 유치시키고 촬영하며, 이후 촬영방법은 male과 같다.
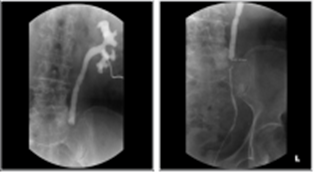
RGP (RetroGrade Pyelography)
목적
- 경정맥 요로조영술에서 한쪽 신장이 조영이 되지 않거나 약하게 조영될 때
- 컴퓨터 복부전산화 단층촬영에서 상부요로의 병변이 의심될 때,
- 요관의 정확한 협착부위를 진단하고 신우 및 신배, 요관의 추가적 영상을 얻기 위해 시행된다.
적응증
원인 불명의 혈뇨
지속적인 요관 및 신우의 filling defect
upper urinary tract에서 채집한 소변에서 positive urine cytology를 보일 때
요관 손상, fistula 또는 undetermined obstruction이 있을 때
촬영방법
1) 방광경실에서ureteral orifice를 확인 후 ureteral catheter는 ureteral underminig or perforation이 생기지 않도록 부드럽게 밀어 넣는다 (orifice에서 UPJ까지는 20-25cm 정도).
upper tract TCC의 evaluation을 위해 cytologic analysis를 위한 urine collection을 한다.
2) 영상의학과로 이동해서 contrast (1:0원액) injection 전에 scout film을 촬영.
contrast를 채운 syringe를 catheter에 부착 (needle or adapter이용)
contrast agent의 50% solution을 5-10ml 서서히 주사.
injection 후 A-P or oblique film을 촬영. 그 후 ureterogram도 촬영
upper tract drainage후 delayed film을 촬영 (15분 후)
RGP영상에서 우측 mid-ureter 에 tumor 가 보임 (Goblet sign)
합병증
allergic reaction d/t contrast media
urosepsis-증가된 intrapelvic Pr.로 인해 bacteria가 venous or lymphatic system으로 extravasation.
acute UTI의 악화.
- 처치-decompression by urinary tract with ureteral catheter or nephrostomy
주의사항
너무 많은 양의 조영제를 한꺼번에 투여하면 조영제의 역류현상이 발생할 수 있다. 이는 신우 원개 (calyceal fornix)의 파열로 발생되며 콩팥굴 (renal sinus), 신세관 (pyelotubular), 신간질 (pyelointerstitial) 형태로 보일 수 있다. 협착부위로 의심되는 곳 주변부는 세밀하게 촬영해야 하며 촬영이 끝나면 반드시 지연영상을 촬영해야 한다.
시술 종료시 항생제를 처방토록 한다.
AGP (Antegrade pyelography)
수신증이나 농신증 (pyonephrosis)이 있는 경우에 경피적신루 설치 (콩팥창냄술, PCN: Percutaneous nephrostomy)를 시행하여 감압을 할 수 있고, 요관손상 또는 요관문합부위 누출이 있는 경우에도 경피적신루를 유치하여 병변부위로 요누출을 줄일 수 있다. 신루가 유치되어 있다면 언제든지 상행성 요로조영술(AGP)을 시행할 수 있다.
적응증
1) 요관협착, 신우요관접합부협착, 신배누두 (calyceal infundibulum)협착 환자에서 이미 삽입했던 신루를 통해 수술 직전 및 수술 중에 해부학적 위치를 정확히 가늠하고자 할 때
2) 요로우회술 후 발생한 문합부 누출의 확인 및 추적관찰
3) 요관손상 (부인과 수술, 척추수술)에서 손상부위의 확인(이때에는 RGP와 동시에 시행하면 도움이 된다.)
4) 상부요관결석에서 수술 전 수술의 방법을 설정하기 위해 (antegrade URS, retrograde URS, or laparoscopy)
- 부인과 수술 후 발견된 수신증으로 경피적신루가 설치된 환자임. AGP에서 midureter에 폐색부위가 관찰된다. RGP를 동시에 시행하여 요관협착의 정도를 정확히 알수 있다.
상부신배누두부협착환자의 사진으로 좌측그림은 상부신배만 조영이 되는 소견임. 하부신배에 신루설치를하여 조영제를 투입하면 상부신배누두부 협착부위 및 신우의 모양, 요관의 위치를 정확히 알수 있어 우측과 같이 풍선확장술을 안전하게 시행 할 수 있다.
DICC (Dynamic infusion cavernosometry and cavernosonography)
적응증
발기부전환자에서 혈관성 발기장애를 진단하기 위한 firstline evaluation은 해면체내 발기유발제를 주사하고 성기를 자극하거나 시청각자극을 통해 발기를 유발시키는 것이고, second-line evaluation은 발기유발제를 주사한 후 해면체 도플러초음파를 시행하는 것이다 (최소의 침습적 검사이자 가장 신뢰할 수 있는 검사). 그 third-line evaluation으로 DICC가 있는데, 이는 pelvic trauma, penile fracture 등으로 인한 site-specific vasculogenic leak 이 의심되어 수술적 교정을 앞두고 있을 때 시행되는 검사이다.
방법 및 평가
1) 발기유발제를 주사한 후 해면체내로 2개의 바늘을 삽입시키고 한쪽으로는 식염수를 주입하고 한쪽으로는 압력을 측정함
2) 대개 100mmHg 이상의 압력을 유지하기 위해 infusion rate는 3~5mL/min (180~300cc/hr; 50~70gtt) 정도임
3) 식염수 주입에도 불구하고 해면체내압이 환자의 평균동맥압에 미치지 못하거나 식염수 주입을 중단하였을 때 해면체내압이 급격히 떨어질 때 진단할 수 있음 (보통 45mmHg로 떨어지는데 30초 가량 걸림)
4) 발기유발제 주입 후 정상적인 정맥폐쇄가 일어나 발기가 유지된다면 조영제를 해면체내 주입할 경우 glans 및 corpus spongiosum 은 cavernosography에서 보이지 않아야 함.